5. März 2026
Zielpunkt Netzhaut: Gentherapien bei Augenerkrankungen
Gentherapien zählen zu den innovativen Behandlungsansätzen, die bei vielen unterschiedlichen Erkrankungen erforscht werden. Das Auge zählt zu den Organen, für deren Behandlung …
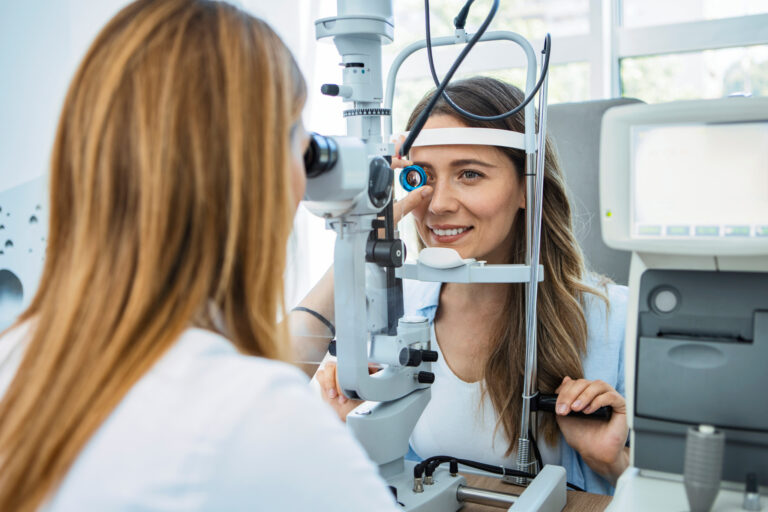
5. März 2026
Gentherapien zählen zu den innovativen Behandlungsansätzen, die bei vielen unterschiedlichen Erkrankungen erforscht werden. Das Auge zählt zu den Organen, für deren Behandlung …

25. Februar 2026
In der Medizin verhilft die Forschung dazu, Krankheitsprozesse stetig besser zu verstehen und damit auch neue Therapiewege zu entwickeln, die immer präziser in die Vorgänge im …

10. Februar 2026
Unendliche Müdigkeit, ständige Erschöpfung und anhaltende Kraftlosigkeit – bei chronisch-entzündlichen Erkrankungen wie rheumatoider Arthritis, Morbus Crohn oder Psoriasis kann Fatigue als Begleiterscheinung …

6. Februar 2026
Morbus Crohn und Colitis ulcerosa beeinflussen die Lebensqualität. Mit der CED Disk können Menschen mit CED unkompliziert zum Ausdruck bringen, wie stark und in welchen Lebensbereichen …

5. Februar 2026
Blutkrebs und Leukämie – zwei Begriffe, die häufig gleichbedeutend verwendet werden. Tatsächlich ist Blutkrebs jedoch ein Sammelbegriff für unterschiedliche Erkrankungen des blutbildenden …

13. Januar 2026
Die Deutsche Rheuma-Liga hat gemeinsam mit der Deutschen Rheumastiftung drei Projektpreise für innovative Forschungsprojekte zu rheumatischen Erkrankungen verliehen. Die Preise sind mit jeweils 10.000 Euro dotiert. Ausgezeichnet wurden wissenschaftliche …